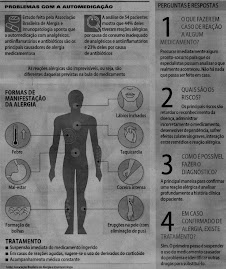
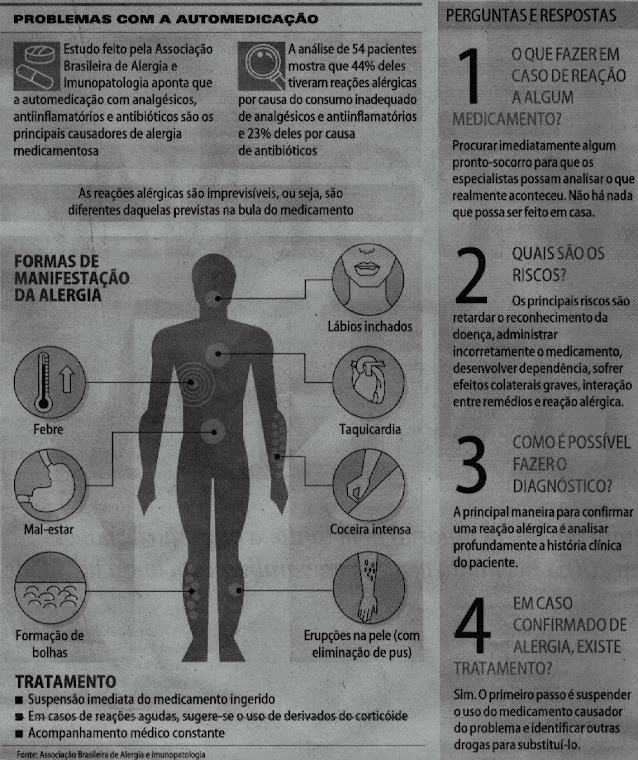
- Estudo dos fármacos: fonte, solubilidade, absorção, destino no organismo, mecanismo de ação, efeito, reação adversa (RAM).
- Fármaco (pharmacon = remédio): estrutura química conhecida; propriedade de modificar uma função fisiológica já existente. Não cria função.
- Medicamento (medicamentum = remédio) : fármaco com propriedades benéficas, comprovadas cientificamente.Todo medicamento é um fármaco, mas nem todo fármaco é um medicamento.
- Droga (drug = remédio, medicamento, droga): substância que modifica a funçãofisiológica com ou sem intenção benéfica.
- Remédio (re = novamente; medior = curar): substância animal, vegetal, mineral ou sintética; procedimento (ginástica, massagem, acupuntura, banhos); fé ou crença; influência: usados com intenção benéfica.
- Placebo (placeo = agradar): tudo o que é feito com intenção benéfica para aliviar o sofrimento: fármaco/medicamento/droga/remédio (em concentração pequena ou mesmo na sua ausência), a figura do médico (feiticeiro).
- Nocebo: efeito placebo negativo. O "medicamento" piora a saúde.
Divisões da farmacologia
- Farmacodinâmica: mecanismo de ação.
- Farmacocinética: destino do fármaco.
- Farmacologia pré-clínica: eficácia e RAM do fármaco nos animais (mamíferos).
- Farmacologia clínica: eficácia e RAM do fármaco no homem (voluntário sadio; voluntário doente).
- Farmacognosia (gnósis = conhecimento): estudo das substâncias ativas animais, vegetais e minerais no estado natural e sua fontes.
- Farmacoterapia (assistência farmacêutica): orientação do uso racional de medicamentos.
- Fitoterapia: uso de fármacos vegetais (plantas medicinais).
- Farmacotécnica: arte do preparo e conservação do medicamento em formas farmacêuticas.
- Farmacoepidemiologia: estudo das RAM, do risco/benefício e custo dos medicamentos numa população.
- Farmacovigilância: detecção de RAM, validade, concentração, apresentação, eficácia farmacológica, industrialização, comercialização, custo, controle de qualidade de medicamentos já aprovados e licenciados pelo Ministério da Saúde.
Farmacocinética - é o estudo da velocidade com que os fármacos atingem o sítio de ação e são eliminados do organismo, bem como dos diferentes fatores que influenciam na quantidade de fármaco a atingir o seu sítio. Basicamente, estuda os processos metabólicos de absorção, distribuição, biotransformação e eliminação das drogas.
Absorção - é a passagem do fármaco do local em que foi administrado para a circulação sistêmica. Constitui-se do transporte da substância através das membranas biológicas. Tratando-se da via de administração intavenosa, não se deve considerar a absorção, uma vez que, neste caso, o fármaco é administrado diretamente na corrente sangüínea.Alguns fatores influenciam a absorção, tais como: características físico-quimicas da droga, veículo utilizado na formulação, perfusão sangüínea no local de absorção, área de absorção à qual o fármaco é exposto, via de administração, forma farmacêutica, entre outros.As principais vias de administração de fármacos são: via oral (a mais usada), via intravenosa, via intramuscular, via subcutânea, via retal. Cada uma dessas vias possui características próprias, que influenciam na absorção.Após a absorção do fármaco, um fração deste geralmente se liga a proteínas plasmáticas (principalmente a albumina) ou proteínas de tecidos, formando um complexo reversível. A outra fração circula livremente pelo fluido biológico. É importante frisar que apenas a porção livre, dissolvida no plasma, é farmacologicamente ativa. O complexo proteína-fármaco atua como um reservatório do fármaco no sangue. Esta relação droga ligada/ droga livre é definida por um equilíbrio. A ligação protéica geralmente é inespecífica, variando de acordo com a afinidade do fármaco pela proteína. Desse fato é que se explica o deslocamento de um fármaco por outro de maior afinidade pela proteina.
Biodisponibilidade - indica a quantidade de drogas que atinge seu local de ação ou um fluido biológico de onde tem acesso ao local de ação. É uma fração da droga que chega à circulação sistêmica.
Bioequivalência - é a equivalência farmacêutica entre dois produtos, ou seja, dois produtos são bioequivalentes quando possuem os mesmos princípios ativos, dose e via de administração, e apresentam estatisticamente a mesma potência.
Distribuição - é a passagem de um fármaco da corrente sangüínea para os tecidos. A distribuição é afetada por fatores fisiológicos e pelas propriedades físico-químicas da substância. Os fármacos pouco lipossolúveis, por exemplo, possuem baixa capacidade de permear membranas biológicas, sofrendo assim restrições em sua distribuição. Já as substâncias muito lipossolúveis podem se acumular em regiões de tecido adiposo, prolongando a permanência do fármaco no organismo. Além disso, a ligação às proteínas plasmáticas pode alterar a distribuição do fármaco, pois pode limitar o acesso a locais de ação intracelular.
Biotransformação ou metabolismo - é a transformação do fármaco em outra(s) substância(s), por meio de alterações químicas, geralmente sob ação de enzimas inespecíficas. A biotransformação ocorre principalmente no fígado, nos rins, nos pulmões e no tecido nervoso.Entre os fatores que podem influenciar o metabolismo dos fármacos estão as características da espécie animal, a idade, a raça e fatores genéticos, além da indução e da inibição enzimáticas.
Indução enzimática - é uma elevação dos níveis de enzimas (como o complexo Citocromo P450) ou da velocidade dos processos enzimáticos, resultantes em um metabolismo acelerado do fármaco.Alguns fármacos têm a capacidade de aumentar a produção de enzimas ou de aumentar a velocidade de reação das enzimas. Como exemplo, podemos citar o Fenobarbital, um potente indutor que acelera o metabolismo de outro fármacos quanto estes são administrados concomitantemente.
Inibição enzimática - caracteriza-se por uma queda na velocidade de biotransformação, resultando em efeitos farmacológicos prolongados e maior incidência de efeitos tóxicos do fármaco. Esta inibição em geral é competitiva. Pode ocorrer, por exemplo, entre duas ou mais drogas competindo pelo sítio ativo de uma mesma enzima.
Metabólito - é o produto da reação de biotransformação de um fármaco. Os metabólitos possuem propriedades diferentes das drogas originais. Geralmente, apresentam atividade farmacológica reduzida e são compostos mais hidrofílicos, portanto, mais facilmente eliminados. Em alguns casos, podem apresentar alta atividade biológica ou propriedades tóxicas.
Excreção ou eliminação - é a retirada do fármaco do organismo, seja na forma inalterada ou na de metabólitos ativos e/ou inativos. A eliminação ocorre por diferentes vias e varia conforme as características físico-químicas da substância a ser excretada.
Meia-vida - a meia-vida (T1/2) é o tempo necessário para que a concentração plasmática de determinado fármaco seja reduzida pela metade. Supondo então que a concentração plasmática atingida por certo fármaco seja de 100 mcg/mL e que sejam necessários 45 minutos para que esta concentração chegue a 50 mcg/mL, a sua meia-vida é de 45 minutos.
Efeito de primeira pasagem (EPP ou FPE) - é o efeito que ocorre quando há biotransformação do fármaco antes que este atinja o local de ação. Pode ocorrer na parede do intestino, no sangue mesentérico e, principalmente, no fígado.
Steady state ou estado de equilíbrio estável - é o ponto em que a taxa de eliminação do fármaco é igual à taxa de biodisponibilidade, ou seja, é quando o fármaco encontra-se em concentração constante no sangue.
Clearance ou depuração - é a medida da capacidade do organismo em eliminar um fármaco. Esta medida é dada pela soma da capacidade de biotransformação de todos os órgãos metabolizados. Assim, se um fármaco é biotransformado nos rins, fígado e pulmòes, o clearance total é a soma da capacidade metabolizadora de cada um desses órgãos, isto é, é a soma do clearance hepático com o clearance renal com o clearance pulmonar.
Terapia de dose única - nesta, a administração da dose seguinte se dá quando toda a dose anterior é eliminada. Ou seja, o intervalo entre as doses deve ser um tempo suficiente para que o organismo elimine totalmente a dose anterior (em geral, um tempo maior que 10 meias-vidas). Dessa forma, não há acúmulo de fármaco na circulação.
Terapia de dose múltipla - neste caso, ao contrário daquilo que ocorre em doses únicas, o intervalo entre doses é menor do que aquele necessário para a eliminação da dose anterior. Por isso, ocorre acúmulo da droga no sangue, até que se atinja o equilíbrio (steady state).
Dose de ataque ou inicial - é a dose de determinado fármaco que deve ser administrada no início do tratamento, com o objetivo de atingir rapidamente a concentração efetiva (concentração-alvo).
Dose de manutenção - é a dose necessária para que se mantenha uma concentração plasmática efetiva. Utilizada na terapia de dose múltipla, para que se mantenha a concentração no estado de equilíbrio estável (steady state).
Pico de concentração plasmática - é a concentração plasmática máxima atingida pelo fármaco após a administração oral.
Curva de concentração plasmática - é o gráfico em que se relaciona a concentração plasmática do fármaco versus o tempo decorrido após a administração.A área sob a curva ou extensão da absorção é um parâmetro farmacocinético utilizado para determinar a quantidade de droga após a administração de uma única dose.
Compartimento central - é a soma do volume plasmático com o líquido extracelular dos tecidos altamente perfundidos (como pulmões, coração, fígado), onde a concentração da droga é difundida instantaneamente.
Compartimento periférico - formado por tecidos de menor perfusão, este compartimento precisa de mais tempo para que seja atingido um equilíbrio de concentração. São tecidos como os músculos, a pele, tecido gorduroso, entre outros.
Fonte: : http://www.geocities.com/basile_farmacologia/introducao.html
Editores: Ricardo P. Basile/Aulus Conrado Basile (Farmacêuticos Bioquímicos)
Comentário: Marília Gabriela dos S. Ferreira
Aqui estão alguns termos de farmacologia interessantes de se saber, não só para nós futuros profissionais da saúde, mas para qualquer pessoa que queira entender melhor sobre os fármacos.São termos que são falados em aula e que agora e bom que saibamos cada vez mas para a nossa vida e profissão.